Более подробный обзор по катаракте с иллюстрациями для пациентов и врачей-офтальмологов. Вторая часть обзора рассказывает о консервативном (медикаметозном) и хирургическом лечении катаракты, возможных послеоперационных осложениях, дает конкретные рекомендации больным катарактой. Особое внимание уделено возрастной (сенильной) катаракте, как наиболее широко распространенной.
Консервативное лечение катаракты
Из истории консервативной терапии катаракты
Попытки лечения катаракты консервативным путем предпринимались еще в глубокой древности. Так, египтяне (около 1650 года до н.э.) применяли для этих целей компрессы из сурьмы и меда, мед, вино, уксус, молоко, щелочь, кровь различных животных, а также рвотные и слабительные средства. Величайший врач древности Гиппократ применял дието- и физиотерапию (ванны, массаж, прижигание висков), а также различные примочки и мази. В средние века для лечения катаракты рекомендовали также алтей, шафран, гвоздику, мускатный орех, кокос, касторовое масло и другие средства. В 20-30-е годы прошлого столетия для терапии катаракты широко использовались капли йодистого калия. Начиная с 30-х годов, для лечения возрастной катаракты стали активно использоваться витаминные препараты, в состав которых входят витамины А, С, группы В и никотиновая кислота.
Современная консервативная терапия катаракты

Препараты, используемые для
консервативного лечения катаракты
Лечение начальных стадий возрастной катаракты основано на применении различных глазных капель: квинакс, офтан-катахром, сэнкаталин, витайодурол, витафакол, вицеин, тауфон, капли Смирнова и др.
Однако сразу хочется отметить, что применение средств консервативной терапии не ведет к рассасыванию уже имеющихся помутнений в хрусталике (в незначительной степени это свойство отмечается лишь у квинакса), а лишь несколько замедляет их прогрессирование.
Основная проблема консервативного лечения катаракты связана с недостаточной ясностью причины ее возникновения. Поэтому для консервативного лечения применяется так называемая заместительная терапия, заключающаяся в том, что в глаз в составе капель вводятся вещества, с недостатком которых связывается развитие катаракты.
В составе многочисленных капель от прогрессирования катаракты входят витамины (В 2, С, РР), йодистый калий, антиоксиданты (глутатион, цитохром «С»), аминокислоты, АТФ и ряд других веществ.
Механизм действия квинакса несколько отличается от других капель: препарат способствует рассасыванию непрозрачных белков хрусталика за счет активирующего влияния на протеолитические (расщепляющие белки) ферменты, содержащиеся в водянистой влаге передней камеры.
Обычно пациенту с начальной катарактой препараты для лечения катаракты рекомендуются для длительного применения (годами) при различной частоте закапывания (от 2-3 до 4-5 раз в течение дня).
Хирургическое лечение катаракты
Из истории хирургии катаракты
Операция по удалению мутного хрусталика – экстракция катаракты – одна из самых древних операций.
Упоминания о помутнении, развивающемся в глазном яблоке, встречаются еще в древнеиндийской медицине за тысячи лет до нашей эры. О проведении операции экстракции катаракты свидетельствуют памятники Древней Ассирии и Египта. При раскопках поселений Древней Греции и Рима найдены инструменты, которыми пользовались врачи для удаления катаракты. Хирургия катаракты практиковалась в период правления Марка Аврелия, о чем имеются упоминания в руководствах великих врачей древности – Цельса и Галена. В Риме эктракцию катаракты проводили с помощью одного острого инструмента, индийские врачи применяли несколько другую технику, используя два инструмента – иглу и шпатель.
В древности применялась так называемая операция реклинации хрусталика. Суть этой манипуляции заключалась в разрушении поддерживающего аппарата хрусталика (цинновых связок) на большом протяжении. Мутный хрусталик, в силу своей тяжести опускался книзу, при этом восстанавливался доступ света внутрь глаза и больной начинал видеть. Лишь около половины подобных операций были успешными – в остальных случаях глаз слеп вследствие развития явлений воспаления и иных осложнений.
О восстановлении предметного зрения после такой операции не могло быть и речи (больной видел только свет) поскольку нечем было компенсировать утраченную оптическую силу хрусталика (около 20 дптр.). В то время не были еще известны способы коррекции афакии (состояние, характеризующееся отсутствием хрусталика).
В 1705 француз Бирссо первым доказал, что катаракта это помутнение хрусталика, а в 1748 Жак Давиэль описал технику удаления мутного хрусталика. С этого времени берет начало история современной хирургии катаракты.
Показания к хирургическому лечению катаракты
В настоящее время для проведения операции при катаракте нет необходимости ждать ее созревания - это распространенное заблуждение! Много лет назад, на заре катарактальной хирургии, удаление помутневшего хрусталика выполнялось лишь при полной зрелости катаракты. Это было продиктовано тем, что полноценное удаление хрусталиковых масс, необходимое для лучшего функционального эффекта операции и профилактики многих ее осложнений было возможно осуществить только при зрелой катаракте.
В последние десятилетия, в связи с внедрением множества современных технологий, модификации методики операции, усовершенствования микрохирургического инструментария, вопрос о показаниях к операции был существенно пересмотрен. При современных возможностях микрохирургии глаза, повсеместном переходе на технологию факоэмульсификации, стало возможным проведение операции экстракции катаракты практически без осложнений. Все вышеизложенное способствовало существенному расширению показаний к хирургическому лечению катаракты.
В настоящее время операцию можно проводить при остроте зрения 0,1-0,2 (в отдельных случаях острота зрения может быть и выше, если это необходимо для сохранения профессиональной деятельности).
Показания к операции могут быть разделены на медицинские и профессионально-бытовые.
К медицинским показаниям относятся:
- перезрелая катаракта;
- набухающая катаракта (эта ситуация может привести к закрытию тока водянистой влаги через зрачок в переднюю камеру и вызвать приступ факотопической (т.е., связанной с изменением положения хрусталика) глаукомы);
- вывих или подвывих хрусталика;
- развитие вторичной глаукомы (так называемой факолитической глаукомы, связанной с реакцией на распад вещества хрусталика);
- необходимость исследования глазного дна при сопутствующих заболеваниях, требующих лечения под контролем офтальмоскопии (методика осмотра глазного дна) или лазерных методов лечения (например, отслойка сетчатки, изменения глазного дна при сахарном диабете и др.);
Профессионально-бытовые показания к операции определяются главным образом остротой зрения, полем зрения и сохранностью бинокулярного зрения (объемного, стереоскопического зрения двумя глазами), необходимых больному в быту или в связи с его профессиональной деятельностью.
Таким образом, показания к оперативному лечению с профессионально-бытовой точки зрения должен быть дифференцированным. Так, например, у водителя транспортного средства, часовщика, швеи операция может быть выполнена при остроте зрения 0,4-0,5, а у больного, которому нет необходимости выполнять тонкую работу на близком расстоянии, вполне возможно проведение операции при снижении остроты зрения до 0,1-0,2.
При односторонней катаракте и высокой остроте зрения второго глаза вопрос о проведении операции решается в первую очередь, исходя из профессиональных и бытовых потребностей в высоком качестве зрения (острота зрения и сохранность бинокулярного зрения).
При двусторонней катаракте оперируют вначале глаз с более низкой остротой зрения.
Современная хирургия катаракты
Удаление помутневшего хрусталика (операция экстракции катаракты) является «жемчужиной» современной микрохирургии глаза. На сегодняшнем уровне своего развития хирургия катаракты вышла на качественно новый этап, который характеризуется широким использованием так называемых «энергетических методов» (использования с целью дробления хрусталика энергии ультразвука или лазера).
В настоящее время существует несколько видов операций удаления хрусталика:
- Экстракапсулярная экстракция катаракты
- Интракапсулярная экстракция катаракты
- Ультразвуковая факоэмульсификация
- Лазерная хирургия катаракты (лазерная факоэмульсификация)
Остановимся подробнее на каждом из них.
При экстракапсулярной экстракции катаракты производится удаление ядра хрусталика и хрусталиковых масс с сохранением в глазу задней капсулы хрусталика. Это является преимуществом операции, поскольку наличие задней капсулы хрусталика обеспечивает сохранность барьера между полостью стекловидного тела и передним отрезком глаза. Недостатком экстракапсулярной экстракции катаракты является излишняя ее травматичность – необходимость выполнения большого разреза роговицы и наложения швов.
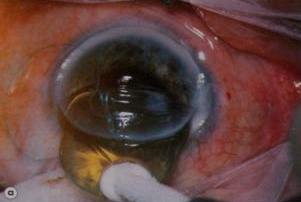
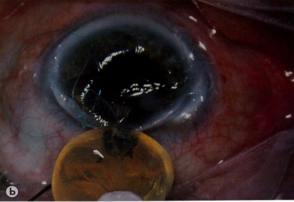
Интракапсулярная экстракция катаракты.
Хрусталик «приморожен» криозондом (а)и выведен через разрез (b).
Операция состоит из следующих основных этапов:
- Подготовка к операции (предоперационная и непосредственно на операционном столе: закапывание дезинфицирующих и расширяющих зрачок капель, обезболивание (местные инъекции и внутривенное введение лекарственных препаратов), обработка операционного поля)
- Выполнение разреза роговицы
- Вскрытие и последующее удаление передней капсулы хрусталика
- Удаление ядра хрусталика (при большом по размерам ядре может потребоваться расширение разреза либо применение различных техник дробления ядра)
- Очистка капсульного мешка от остатков хрусталиковых масс
- Установка в капсульный мешок искусственного хрусталика (ИОЛ)
- Герметизация разреза
О течении послеоперационного периода и осложнениях хирургии катаракты будет сказано далее.
Экстракапсулярная экстракция катаракты в настоящее время довольно широко распространена, однако постепенно вытесняется более современной методикой факоэмульсификации.
Интракапсулярная экстракция катаракты заключается в удалении хрусталика в капсуле через большой разрез. Операция проводится с помощью специального прибора, криоэкстрактора, путем примораживания хрусталика вместе с капсулой к наконечнику прибора. В настоящее время эта методика практически не используется в силу значительной травматичности для глаза.
В последнее десятилетие фактическим стандартом хирургии катаракты стала ультразвуковая факоэмульсификация, впервые примененная Kelman в начале 70-х годов прошлого столетия.
Принцип метода заключается в том, что через минимальный разрез (обычно около 3 мм) в переднюю камеру вводится наконечник ультразвукового прибора – факоэмульсификатора. Под воздействием ультразвуковых колебаний происходит дробление вещества хрусталика до состояния эмульсии. Затем, по системе трубок, хрусталиковые массы выводятся из глаза.
Одним из главных повреждающих факторов во время операции является воздействие ультразвуковой энергии на внутриглазные структуры и задний эпителий роговицы. Степень повреждающего эффекта тем больше, чем больше мощность и время воздействия ультразвука.
Постоянное совершенствование техники операции, способствовала появлению многочисленных новых методик факоэмульсификации, применение которых позволяет минимизировать операционную травму, сократив время работы ультразвука (а значит, уменьшить его повреждающее воздействие на структуры глаза), получить более высокие функциональные результаты и спокойное, не осложненное течение послеоперационного периода.
Основные этапы факоэмульсификации катаракты
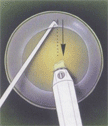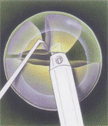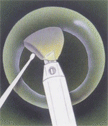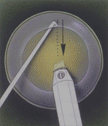
Этапы дробления и удаления
ядра хрусталика
- Ключевые моменты предоперационной подготовки не отличаются от таковых при экстракапсулярной экстракции катаракты. Хочется отметить, что в настоящее время факоэмульсификацию стремятся проводить под местной (капельной) анестезией, сохраняя контакт с больным на протяжении всей операции.
- Выполнение операционного разреза, который может быть чисто роговичным, лимбальным (проводится в зоне перехода прозрачной роговицы в непрозрачную склеру) и склеральным (склеро-роговичный туннельный разрез). Ширина разреза обычно колеблется в пределах 3,2 мм.
- Непрерывный круговой капсулорексис – создание при помощи особых хирургических приемов кругового отверстия в передней капсуле хрусталика.
- Гидродиссекция – своего рода «раскачивание» хрусталика внутри капсулы – достигается путем введения в пространство между хрусталиком и его капсулой струи жидкости. Эта манипуляция облегчает последующее дробление хрусталика и позволяет хирургу при необходимости перемещать его внутри капсулы.
- Удаление остаточных хрусталиковых масс
- Герметизация разреза
Дробление ядра. На этом этапе происходит собственно эмульсификация – дробление хрусталика энергией ультразвука. Обычно ядро разбивается на несколько фрагментов, которые затем аспирируются (отсасываются) из глаза с помощью системы аспирации.
Удаление остаточных хрусталиковых масс. Осуществляется при помощи одновременного действия системы ирригации (подачи жидкости в глаз) и аспирации. На этом же этапе выполняется «полировка» задней капсулы и экваториальной зоны хрусталика с целью возможно полного удаления эпителиальных клеток хрусталика. Эта манипуляция проводится для профилактики позднего осложнения операции – формирования вторичной катаракты (см. ниже).
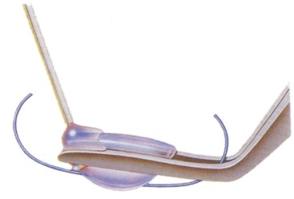

Этапы имплантации гибкого (эластичного) искусственного хрусталика
Имплантация гибкого искусственного хрусталика (ИОЛ).
Герметизация разреза (наложение швов не предполагается). Если в ходе операции имплантируется жесткий хрусталик или по какой-либо иной причине потребовалось расширение первоначального разреза, операция может закончиться наложением швов.
Лазерная хирургия катаракты (лазерная факоэмульсификация)
В последние 20 лет предложено несколько технологий лазерной экстракции катаракты, основанных на применении различных типов лазеров (Er:YAG, Nd:YAG, эксимерный лазер и др.). Наиболее приемлемым для катарактальной хирургии оказался Nd:YAG лазер на длине волны 1,44 мкм и использованием волоконно-оптической системы доставки излучения внутрь глаза. На базе этого лазера создана уникальная, не имеющая аналогов в мире отечественная система для лазерной хирургии катаракты.
Одним из противопоказаний к проведению ультразвуковой факоэмульсификации является катаракта с плотным бурым ядром. Это связано с тем, что эффективное дробление такого ядра может быть осуществимо лишь при использовании ультразвука на максимальной мощности и в течение довольно длительного промежутка времени. Подобное воздействие не может быть осуществлено без значительной травмы внутриглазных структур и заднего эпителия роговицы.
В отличие от ультразвуковой факоэмульсификации, использование системы на основе лазера позволяет безопасно проводить дробление катаракт с ядрами максимальной степени твердости за короткий временной промежуток и не вызывая при этом значительной травмы заднего эпителия роговицы.
Осложнения хирургии катаракты
Операция экстракции катаракты, выполненная опытным хирургом, представляет собой простую, быструю и безопасную операцию. Тем не менее, это не исключает возможности развития ряда осложнений.
Все осложнения хирургии катаракты можно разделить на интраоперационные (произошедшие во время операции) и послеоперационные. Последние, в свою очередь, в зависимости от сроков возникновения, подразделяются на ранние и поздние. Частота развития послеоперационных осложнений составляет не более 1-1,5% случаев.
Ранние послеоперационные осложнения:
- воспалительная реакция (увеит, иридоциклит),
- кровоизлияние в переднюю камеру,
- подъем внутриглазного давления,
- смещение (децентрация, дислокация) искусственного хрусталика,
- отслойка сетчатки.
Воспалительная реакция это ответная реакция глаза на операционную травму. Во всех случаях профилактику этого осложнения начинают на завершающих этапах операции с введения стероидных препаратов и антибиотиков широкого спектра действия под конъюнктиву.
При не осложненном течении послеоперационного периода на фоне противовоспалительной терапии симптомы ответной реакции на хирургическое вмешательство исчезают через 2-3 дня: полностью восстанавливается прозрачность роговицы, функция радужки, становится возможным проведение офтальмоскопии (картина глазного дна становится четкой).
Кровоизлияние в переднюю камеру – редкое осложнение, связанное с прямой травмой радужки во время операции или травматизацией ее опорными элементами искусственного хрусталика. Как правило, на фоне проводимого лечения кровь рассасывается за несколько дней. При неэффективности консервативной терапии проводится повторное вмешательство: промывание передней камеры, при необходимости дополнительная фиксация хрусталика.
Подъем внутриглазного давления в раннем послеоперационном периоде может быть связан с несколькими причинами: «засорением» дренажной системы вискоэластиками (специальные вязкие препараты, используемые на всех этапах операции с целью защиты внутриглазных структур, в первую очередь роговицы) при неполном их вымывании из глаза; продуктами воспалительной реакции или частицами вещества хрусталика; развитием зрачкового блока. При подъеме внутриглазного давления назначают закапывание капель, лечение которыми обычно бывает эффективным. В редких случаях требуется дополнительная операция - пункция (прокол) передней камеры и ее промывание.
Нарушение правильного положения оптической части искусственного хрусталика может отрицательно сказываться на функциях оперированного глаза. К смещению ИОЛ приводят неправильная ее фиксация в капсульном мешке, а также несоразмерность величины капсульного мешка и размеров опорных элементов хрусталика.
При незначительном смещении (децентрации) линзы у пациентов появляются жалобы на быструю утомляемость после зрительных нагрузок, нередко появляется двоение при взгляде вдаль, могут быть жалобы на неприятные ощущения в глазу. Жалобы, как правило, не постоянные и исчезают после отдыха. При значительном смещении ИОЛ (0,7- 1 мм ) больные ощущают постоянный зрительный дискомфорт, имеется двоение преимущественно при взгляде вдаль. Щадящий режим зрительной работы не дает эффекта. При развитии подобных жалоб требуется повторное хирургическое вмешательство, заключающееся в исправлении положения ИОЛ .
Дислокация хрусталика – полное смещение ИОЛ либо кзади, в полость стекловидного тела, либо кпереди, в переднюю камеру. Тяжелое осложнение. Лечение заключается в проведении операции витрэктомии, подъема хрусталика с глазного дна и повторной его фиксации. При смещении линзы кпереди манипуляция более простая – повторное заведение ИОЛ в заднюю камеру с возможной ее шовной фиксацией.
Отслойка сетчатки. Предрасполагающие факторы: близорукость, осложнения во время операции, травма глаза в послеоперационном периоде. Лечение чаще всего хирургическое (операция пломбирования склеры силиконовой губкой или витрэктомия). При локальной (небольшой по площади) отслойке возможно проведение отграничительной лазеркоагуляции разрыва сетчатки.
Поздние послеоперационные осложнения:
- отек центральной области сетчатки (синдром Ирвина-Гасса),
- вторичная катаракта.
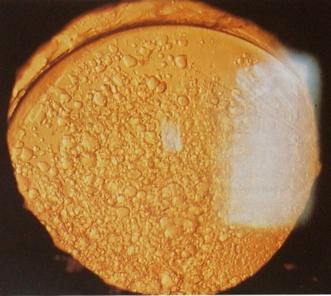
Вторичная катаракта. В капсульном мешке
находится искусственный хрусталик. На задней
капсуле многочисленные шары Эльшнига.
Отек макулярной области сетчатки – одно из осложнений при вмешательствах на переднем сегменте глаза. Частота возникновения макулярного отека после факоэмульсификации существенно ниже, чем после традиционной экстракапсулярной экстракцией катаракты. Чаще всего это осложнение возникает в сроки от 4 до 12 недель после операции.
Риск развития макулярного отека повышается при наличии в прошлом травмы глаза, а также у пациентов с глаукомой, сахарным диабетом, воспалением сосудистой оболочки глаза и др.
Вторичная катаракта - довольно распостраненное позднее осложнение хирургии катаракты. Причина формирования вторичной катаракты состоит в следующем: оставшиеся не удаленными в ходе операции клетки эпителия хрусталика преобразуются в хрусталиковые волокна (так, как это происходит в процессе роста хрусталика). Однако эти волокна являются функционально и структурно неполноценными, неправильной формы, не прозрачными (так называемые клетки-шары Адамюка-Эльшнига). При их миграции из зоны роста (область экватора) в центральную оптическую зону формируется помутнение, пленка, которая снижает (иногда весьма значительно) остроту зрения. Кроме того, снижение остроты зрения может быть обусловлено естественным процессом фиброза капсулы хрусталика, происходящего через некоторое время после операции.
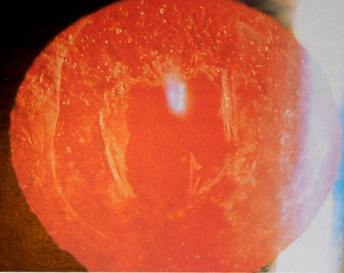
«Окно» в задней капсуле хрусталика
после проведения ИАГ-лазерной капсулотомии
Для профилактики формирования вторичной катаракты применяются специальные приемы: «полировка» капсулы хрусталика с целью максимально полного удаления клеток, выбор ИОЛ специальных конструкций и многое другое.
Вторичная катаракта может сформироваться в сроки от нескольких месяцев до нескольких лет после операции. Лечение заключается в проведении задней капсулотомии – создания отверстия в задней капсуле хрусталика. Проведение этой манипуляции освобождает центральную оптическую зону от помутнений, позволяет лучам света свободно проникать внутрь глаза, значительно повышает остроту зрения.
Капсулотомия может быть проведена путем механического удаления пленки хирургическим инструментом, либо с помощью лазера. Последний способ предпочтительнее, поскольку не сопровождается введением инструмента внутрь глаза.
Однако лазерный метод лечения вторичной катаракты (ИАГ-лазерная капсулотомия) имеет и ряд недостатков, ключевым из которых является возможность повреждения излучением лазера оптической части искусственного хрусталика. Кроме того, к проведению лазерной процедуры имеется ряд четких противопоказаний.
Как хирургическая, так и лазерная капсулотомия – манипуляция, проводимая в амбулаторных условиях. Удаление вторичной катаракты – процедура, позволяющая за несколько минут вернуть пациенту высокую остроту зрения при условии сохранности нейро-рецепторного аппарата сетчатки и зрительного нерва.
Рекомендации больным катарактой (послеоперационный период)
Глазные капли
Как правило, после проведенной операции хирург назначает закапывание нескольких препаратов: дезинфицирующие капли (например, «Витабакт», «Фурациллин» и др.), противовоспалительные капли (например, «Наклоф», «Диклоф», «Индоколлир») и смешанные препараты (содержат антибиотик и дексаметазон, который обладает выраженной противовоспалительной активностью – например, «Макситрол», «Тобрадекс» и др.). Обычно капли назначают по убывающей схеме: первая неделя – 4-х кратное закапывание, 2-я неделя – 3-х кратное закапывание, 3-я неделя – 2-х кратное закапывание, 4-я неделя – однократное закапывание, затем – отмена капель.
Закапывание глазных капель необходимо для того, чтобы ускорить процессы заживления и предотвратить опасность инфицирования оперированного глаза.
При закапывании капель, наклоните голову назад или лягте на спину. Оттяните нижнее веко книзу. Капните 1-2 капли из флакона за нижнее веко и закройте глаза. Вы также можете слегка прижать указательным пальцем (через стерильную салфетку) внутренний угол глаза с тем, чтобы избежать быстрого вытекания капель и способствовать лучшему всасыванию препарата. Если вам назначено несколько видов капель, промежуток между их закапыванием должен составлять не менее 3-5 минут. Во избежание инфицирования, во время закапывания старайтесь не прикасаться пипеткой к глазу.
Повязка
В послеоперационном периоде Вам будет рекомендовано ношение повязки на оперированном глазу. Повязка представляет собой «занавеску» из 2 слоев марли, которая находится перед глазом и крепится с помощью лейкопластыря на лбу. Ношение такой повязки рекомендуется в течение нескольких дней после операции. Повязка является своего рода механической преградой, которая защищает оперированный глаз от находящихся в воздухе пылевых частиц и воздействия яркого света. При выписке из стационара желательно вместо повязки – «занавески» наложить более плотную повязку из сложенной в несколько слоев марли и фиксировать ее наискось липким пластырем. Это обезопасит глаз от возможного загрязнения на улице.
Правила поведения после операции
Вот несколько рекомендаций, направленных на то, чтобы ускорить процессы заживления оперированного глаза и обезопасить искусственный хрусталик от смещения (для того, чтобы он прочно укрепился на месте удаленного естественного хрусталика, некоторое время необходимо):
- Не спать на стороне оперированного глаза;
- Не наклонять голову вниз;
- Не поднимать груз более 5 кг;
- Не водить машину;
- Не тереть глаз и не давить на него;
- По возможности, носить солнцезащитные очки;
- Избегать попадания мыла и воды в глаз;
- При мытье волос, наклонять голову назад, а не вперед;
- Придерживаться указаний лечащего врача.
Очки
Если вам была выполнена операция экстракапсулярной экстракции катаракты по традиционной методике, на завершающем этапе хирургического вмешательства для герметизации раны будет наложен шов на роговицу. Этот шов необходимо снять не ранее чем через 6 месяцев после операции. Несмотря на то, что ваше зрение будет прогрессивно улучшаться в первые дни после операции, окончательный результат будет достигнут только спустя несколько месяцев, после снятия швов с роговицы. В этот период Вам будут выписаны временные очки. Постоянные очки могут быть подобраны через несколько недель после снятия швов.
У пациентов, оперированных методом факоэмульсфикации, такого ограничения нет. В этом случае очки для дали или для чтения могут быть подобраны уже через 1-1.5 месяца после операции.
Дальнейшие действия
После операции вам будет необходимо несколько раз посетить своего хирурга. Все ограничения послеоперационного периода постепенно будут сняты.
Литература
- Багиров Н.А. Проблемы катарактогенеза (обзор литературы) // Офтальмологический журн. – 2000. - №6. – с.98-102.
- Глазные болезни: Учебник/ Под ред. В.Г. Копаевой – М.: «Медицина», 2002. – 560с.
- Мальцев Э.В., Павлюченко К.П. Биологические особенности и заболевания хрусталика. – Одесса: «Астропринт», 2002. – 448с.
- Пивин Е.А., Сосновский В.В. Хирургия зрачковых мембран различной этиологии // Вестник офтальмологии – 2004. - №6. – с.43-46.
- Полунин Г.С., Шеремет Н.Л., Карпова О.Е. Катаракта. – Медицинская газета. – 2006. - №22. – с.8-9.
- Рабинович М.Г. Катаракта. – М.: «Медицина», 1965. – 172с.
- Сергиенко Н.М. Интраокулярная коррекция. – Киев: «Здоровья», 1990. – 126с.
- Федоров С.Н., Егорова Э.В. Ошибки и осложнения при имплантации искусственного хрусталика. – М.: МНТК «Микрохирургия глаза», 1992. – 244с.
- Шкарлова С.И. Глаукома и катаракта. Серия «Медицина для вас». Ростов н/Д: Феникс, 2001. – 192с.
Автор: Сосновский В.В.